Malattie e relativi vaccini
Approfondimenti e Aggiornamenti con fonti e allegati
La malattia “POLIOMIELITE”
La poliomielite è una malattia infettiva causata da tre diversi virus (poliovirus 1, 2 e 3) che sono capaci di rimanere attivi nell’ambiente anche per anni dopo la loro espulsione dall’individuo infetto. I virus penetrano nell’organismo solitamente per via orale e si localizzano prima nel faringe e poi si moltiplicano nell’intestino provocando, dopo una incubazione di circa 5-14 giorni, un decorso clinico con pochi sintomi (febbre, mal di gola, vomito e diarrea) o con nessun sintomo nel 90-95% dei casi e lasciando una immunità che dura tutta la vita. Nel 4-8% dei casi, però, il virus continua a moltiplicarsi nel tessuto reticolo-endoteliale intestinale e ritorna nel circolo sanguigno (“viremia maggiore”) causando una sindrome febbrile acuta chiamata “malattia minore”; se la malattia non progredisce ulteriormente e il paziente guarisce in pochi gironi, si parla di “poliomielite abortiva”, che di solito è clinicamente non diagnosticabile. Tuttavia, in un ulteriore sottogruppo di casi pari allo 0,1-1%, nel corso della “viremia maggiore” il virus può invadere il sistema nervoso centrale e causare la cosiddetta “malattia maggiore” che è caratterizzata da due varianti:
la poliomielite non paralitica e la poliomielite paralitica.
L’origine dell’infezione è sempre l’uomo: sia una persona con i sintomi della malattia acuta, sia un “portatore sano” che non manifesta alcuna sintomatologia. La persona elimina il virus con le feci, con cui possono essere poi contaminati gli alimenti, l’acqua potabile e la terra, ed è appunto attraverso questi veicoli che l’agente patogeno arriva alla bocca di un nuovo individuo.
La poliomielite, comunque, è diventata una malattia virale rara in molte Nazioni e in Italia pare non si siano più verificati casi spontanei dal 1983 e i soggetti che superano la malattia in modo spontaneo acquisiscono una immunità duratura, forse per tutta la vita.
Il vaccino 
Esistono due tipi di vaccino antipoliomielitico che prendono il nome dagli studiosi che li hanno messi a punto: – il vaccino Sabin a virus vivi attenuati, – il vaccino Salk a virus uccisi o inattivati. Il vaccino Sabin è costituito da virus vivi modificati in modo da non provocare la malattia, ma capaci di stimolare la produzione di anticorpi nel ricevente. Il vaccino viene somministrato per bocca.
Talvolta la prima somministrazione può causare una grave complicazione come la poliomielite paralitica post-vaccinica … Inoltre, il virus così modificato può diffondere e provocare la poliomielite addirittura tra le persone che vengono a contatto con il soggetto vaccinato. Infatti, i virus contenuti nel vaccino rimangono nell’intestino e vengono eliminati con le feci dal bambino vaccinato per circa 4 settimane.
Il vaccino Salk, invece, contiene i virus della poliomielite uccisi e viene somministrato attraverso un’iniezione per via intramuscolare o sottocutanea. Questo vaccino causa sicuramente meno reazioni avverse gravi del primo vaccino ma, come qualsiasi altra sostanza estranea all’organismo, può determinare, se pure con una bassa frequenza, reazioni allergiche e altre più rare reazioni avverse alterando il delicato bilanciamento della risposta immunitaria Th1/Th2. … Attualmente, nel nostro Paese si usa solo il vaccino si Salk, mentre quello di Sabin (meno costoso) continua ad essere usato nel Terzo Mondo.
Noi usiamo il vaccino a virus morti di Salk per cercare di ridurre i danni paralitici da vaccino Sabin che compaiono di solito 29 volte più frequentemente con la prima dose e che sono rappresentati dalla temuta poliomielite paralitica post-vaccinica. La scelta è stata motivata anche con il fatto che nei Paesi industrializzati la poliomielite non è più causata dal virus selvaggio (ma solo dal virus vaccinale) e quindi non è più necessario aggredirla sin dalle prime somministrazioni con il più potente ma anche più pericoloso vaccino vivo Sabin. L’idea di non iniziare con il Sabin orale, bensì con il Salk parenterale, ha permesso di ridurre di circa il 50% i casi di poliomielite e di circa 1/3 i casi di poliomielite paralitica post-vaccinale. … Questa malattia è ormai scomparsa in Italia come nel resto d’Europa: il 21 giugno 2002 l’Organizzazione Mondiale della Sanità ha infatti ufficialmente dichiarato l’Europa libera dalla poliomielite.
Attualmente, il vaccino di Salk viene somministrato in 4 dosi parenterali ai tempi 0, dopo 6-8 settimane, dopo altri 6-12 mesi (non prima di 4 mesi dalla seconda dose) e dopo altri 4-5 anni (comunque non prima di 1 anno dalla terza dose).
La malattia “DIFTERITE”
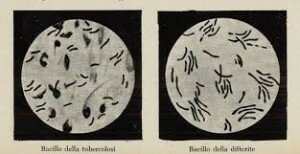
La difterite è causata da un bacillo chiamato Corynebacterium diphtheriae che, quando viene infettato da uno specifico virus batteriofago, è in grado di produrre una sostanza (tossina difterica) capace di causare le complicanze tipiche della difterite. Solo i ceppi tossigeni sono patogeni per l’uomo, mentre gli altri possono essere ospiti abituali della gola; un ceppo tossigeno può comunque trasferire ad altri ceppi non tossigeni il batteriofago rendendoli quindi tossigeni.
La tossina prodotta (che è la stessa per tutti i 57 sierotipi di Corynebacterium diphtheriae) si diffonde per via sanguigna ed esercita la sua azione sia localmente (a livello delle prime vie respiratorie, dove causa la formazione di membrane fibrinose che riducono l’ingresso dell’aria e quindi la respirazione), sia a distanza dalla zona di infezione (soprattutto sul cuore e sul sistema nervoso).
La trasmissione è per lo più diretta o, raramente, attraverso oggetti contaminati. L’incubazione è in media di 1-6 giorni, ma molte volte l’infezione è asintomatica. La contagiosità dura intorno alle due settimane, senza terapia, mentre con adeguata terapia antibiotica dura meno di 4 giorni. La malattia è caratterizzata da sintomi locali e, come già detto, da complicanze causate dall’azione a distanza della tossina. Caratteristica è la formazione di un essudato membranoso.
I sintomi iniziali sono aspecifici e con una febbre anche modesta; in gola compare poi un arrossamento e, successivamente, compaiono delle piccole placche che si ingrandiscono e confluiscono fino ad arrivare a coprire del tutto il faringe, le tonsille, il palato e l’ugola. Le ghiandole sottomandibolari e laterocervicali diventano dolenti e si ingrandiscono, tanto da creare un aspetto tipico di collo taurino. … Le complicanze a distanza dipendono dalla produzione della tossina e quindi sono proporzionate alla vastità della lesione iniziale, ma dipendono anche dall’età e dallo stato di salute di chi è stato colpito (riniti, tonsilliti, faringiti e bronchiti preesistenti possono creare gravi complicazioni). La tossina può provocare una miocardite che è, insieme all’ostruzione respiratoria, la principale causa di morte..
Comunque, sono molto più frequenti le forme di infezione asintomatica o con sintomatologia molto lieve. I soggetti che superano la malattia in modo spontaneo acquisiscono una immunità duratura, ma pare non sia permanente. Infatti, non è eccezionale un secondo attacco di difterite in coloro che producono una scarsa quantità di anticorpi. Nel nostro Paese, l’incidenza della difterite è andata gradualmente riducendosi dagli anni ‘60 agli anni ‘80 del XX secolo (solo in parte grazie al vaccino, ma prevalentemente grazie alle migliorate condizioni di vita e poi anche alla disponibilità degli antibiotici) e oggi questa malattia è praticamente scomparsa (l’ultimo caso italiano si è verificato nel 1991, ma la vera causa di quella morte non è mai stata accertata). … La terapia, che si basa sulla somministrazione di antibiotici e anticorpi specifici, è tanto più efficace quanto più è precoce. … Gli antibiotici da usare sono le penicilline e l’eritromicina.
Il vaccino 
Il vaccino è costituito dall’anatossina batterica inattivata con formaldeide e adsorbita su idrossido o fosfato di alluminio (vedremo in seguito che sia la formaldeide che l’alluminio sono molto tossici per l’uomo). Analogamente al vaccino antitetanico, quello antidifterico contiene pure un sale di mercurio (thimerosal) aggiunto come conservante (disinfettante della soluzione vaccinale). Come viene fatto anche per il vaccino antitetanico, la quantità di anatossina antidifterica contenuta nel vaccino pediatrico è molto più elevata di quella contenuta nel vaccino dell’adulto.
Il vaccino viene somministrato in 3 dosi parenterali (in genere insieme a quello antitetanico) ai tempi 0, dopo 6-8 settimane e dopo altri 6-12 mesi. In particolare, sappiamo che la prima dose provoca la comparsa di anticorpi nel sangue solo nel 30% dei vaccinati; la seconda determina invece, in quasi tutti i riceventi, una risposta sierologia uguale o superiore a 0,01 UI/ml (dose sufficiente per esercitare un effetto protettivo). Con la terza dose, o “dose di rinforzo” somministrata all’incirca un anno dopo la seconda, si produce un marcato effetto immunitario. Viene previsto anche un richiamo in epoca prescolare che consente di mantenere a livelli protettivi la concentrazione ematica dell’antitossina per altri dieci anni. Non è consigliabile abbreviare, rispetto ai tempi riferiti, l’intervallo di tempo tra le prime due dosi e intervalli maggiori non devono indurre a ricominciare il ciclo vaccinale.
Vanno fatte alcune considerazioni: – il consiglio di vaccinare frequentemente anche gli adulti non è in uso in alcuna Nazione; – in Italia non ci sono più casi di difterite, ma si continua ad obbligare la vaccinazione di massa fin dall’età neonatale; – in Italia, inoltre, secondo uno studio pubblicato recentemente, non circola più il ceppo tossigeno (cioè capace di causare la patologia) della difterite; infatti, il solo ceppo isolato in alcuni rari casi è un ceppo non tossigeno, totalmente innocuo; – in Italia, anche se la copertura vaccinale dell’adulto è del 60-70% e quindi molto inferiore a quella minima (95%) considerata obbligatoria per non avere epidemie, non ci sono epidemie di difterite da molti anni. Perché allora continuare con la vaccinazione di massa, specie nell’età neonatale che è una condizione delicatissima per lo sviluppo psico-neuro-immunitario del bambino? Non scordiamo infatti che ci sono state molte segnalazioni di effetti indesiderati dopo il vaccino e anche frequenti segnalazioni di convulsioni, encefalopatia, shock anafilattico o episodi di grida incontrollate.
La malattia “EPATITE B”
L’epatite B è una malattia infettiva e contagiosa che infiamma il fegato e che è causata da un virus (HBV) che penetra nell’organismo attraverso il contatto diretto con malati o portatori sani. La trasmissione della malattia avviene, non per via gastroenterica, ma per via parenterale attraverso: – sangue, liquidi corporei, sperma, secrezioni cervico-vaginali, sangue mestruale, saliva e trapianto di organi infetti;
– lesioni della mucosa oro-faringea con spazzolini da denti, interventi odontoiatrici, lesioni con rasoi, forbici da unghie, spazzole da bagno; – rapporti sessuali e contatti intimi; – graffi o morsi; – contagio materno-fetale.
La malattia ha una lunga incubazione (45-160 giorni; in media 120 giorni) e può manifestarsi in diversi modi. Nel 65-70% dei casi il malato non lamenta alcun disturbo (epatite B asintomatica). Specialmente nei bambini piccoli, la patologia è quasi sempre lieve, asintomatica o con malessere generale, astenia, dolenzia articolare, nausea, vomito e febbre con o senza ittero. Quindi, la malattia può manifestarsi in: – forma asintomatica, che è le più frequente e insidiosa;
– forma sub-acuta anitterica (cioè “senza ittero”), con malessere generale, debolezza, dolori articolari, inappetenza, nausea, vomito e febbre (sintomi che spesso vengono confusi con malesseri influenzali); – forma itterica (rara nel bambino), nella quale si ha il caratteristico colorito giallo della pelle e degli occhi, le urine diventano scure e le feci chiarissime. Pare che i soggetti infettatisi durante l’infanzia abbiano un rischio maggiore di avere gravi complicazioni epatiche da grandi, rispetto ai soggetti che contraggono per la prima volta la malattia da adulti.
Il problema più importante dell’epatite B è la sua cronicizzazione, cosa che avviene con frequenza diversa a seconda dell’età del soggetto. L’infezione cronica si sviluppa nell’80% dei bambini che alla nascita sono stati contagiati dalla mamma ammalata e portatrice e diminuisce fino al 10% nei bambini più grandi e negli adulti. A causa di questo 10%, il virus dell’epatite virale B (HBV) è una delle maggiori cause eziologiche di epatite acuta e cronica, cirrosi e carcinoma epatocellulare e, di conseguenza, l’epatite virale di tipo B costituisce un problema di sanità pubblica a livello mondiale. … La guarigione dall’epatite B rappresenta la regola in quanto avviene nel 90-95% dei casi, mentre la vera cronicizzazione, con persistenza nel sangue dell’antigene infettante HBsAg, si ha solo nel 2% dei giovani adulti sani e con sistema immunitario non compromesso. I portatori di epatite B nel mondo sono circa 300 milioni e costituiscono il serbatoio dell’infezione virale. Essi sono diversamente distribuiti a seconda delle aree geografiche.
Le categorie a rischio di ammalarsi di epatite B, che sono state individuate dal D.M. del Ministero della Salute del 4/10/91, sono le seguenti: – conviventi, in particolare i bambini, con persone portatrici del virus infettante; – politrasfusi, emofiliaci ed emodializzati;
– vittime di punture con aghi potenzialmente infetti; – persone con lesioni cutanee croniche di tipo eczematoso-psoriasico delle mani; – detenuti, tossicodipendenti, omosessuali, soggetti dediti alla prostituzione; – persone che si devono recare all’estero in zone endemiche per l’epatite B; – personale sanitario non vaccinato; – soggetti che lavorano, studiano o fanno opere di volontariato nel settore della sanità; – personale religioso in attività nell’ambito dell’assistenza sanitaria; – personale di Polizia di Stato, Carabinieri, Guardia di Finanza, Agenti di Custodia, Vigili del Fuoco e Vigili Urbani; – personale addetto ai servizi di raccolta, trasporto, smaltimento dei rifiuti. A queste categorie il vaccino viene somministrato gratuitamente.
Il vaccino 
Dal 1986 il vaccino è costituito dall’antigene di superficie del virus (HbsAg) estremamente purificato e ottenuto con la tecnica del DNA ricombinante (utilizzando un ceppo ricombinante di lievito di Saccharomyces cerevisiae), trattato con formaldeide e addizionato ad idrossido di alluminio solfato (quindi, questo tipo di vaccino antiepatitico B non è un virus, ma un antigene, cioè una sequenza proteica prodotta in laboratorio e capace di indurre la formazione di anticorpi specifici). La protezione data dalla vaccinazione non è stata ancora ben definita: pare che dia una protezione del 90-95%, ma solo per circa 10-12 anni! A ciò va aggiunto che questo vaccino può causare alcuni gravi effetti indesiderati a carico del sistema nervoso centrale e periferico. … Quindi, penso che non sia razionale rendere obbligatoria questa vaccinazione in tutti i neonati perché: – l’epatite infantile era già poco frequente e in evidente diminuzione grazie alle misure di igiene adottate dalle persone; – i bambini non sono una categoria a rischio (se i genitori e i conviventi non sono infetti).
Infatti, il neonato non si droga e non ha rapporti sessuali; – l’epatite infantile è meno grave di quella dell’adulto (ad eccezione dell’epatite trasmessa dalla madre durante il parto); – la vaccinazione è gravata da importanti rischi e quindi questa pratica è inutilmente pericolosa; – la durata della protezione cessa proprio quando dovrebbe veramente iniziare (cioè verso i 12-13 anni). Sarebbe invece molto più razionale fare quello che si faceva negli anni ‘80 quando si vaccinavano solo le categorie a rischio. Il vaccino viene somministrato in 3 dosi: ai tempi 0, dopo 2-3 mesi e dopo altri 5-6 mesi; alcuni Autori consigliano poi un richiamo ogni 8-10 anni, ma ci sono molte incertezze. Agli adulti il vaccino viene inoculato sul deltoide, mentre nei bimbi al di sotto dei due anni va inoculato sul quadricipite femorale. Per i nati da madre HbsAg-positiva, invece, viene fatta la prima dose il primo giorno di vita, contemporaneamente, ma non nella stessa sede, alla somministrazione delle immunoglobuline. La seconda dose viene inoculata a distanza di 4 settimane dalla prima, la terza dose dopo il compimento del 2° mese di vita, insieme alla vaccinazione antitetanica-antidifterica-antipolio e la quarta dose all’11° mese di vita, sempre insieme alla vaccinazione antitetanica-antidifterica-antipolio.
La malattia “TETANO”
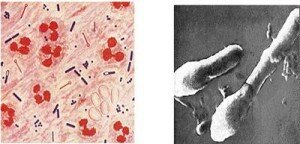
Il tetano è una malattia batterica non contagiosa. Ogni anno nel nostro Paese vengono registrati circa un centinaio di casi di tetano tra gli adulti, mentre nei bambini (anche quelli non vaccinati) l’infezione è praticamente scomparsa già da qualche anno (pare che i bambini, rispetto gli adulti, abbiano una certa protezione contro il tetano).
Il tetano è una malattia infettiva acuta … causata da una tossina neurotropa prodotta durante la proliferazione del Clostridium tetani. Il Clostridium tetani è un batterio sporigeno anaerobio obbligato e tipicamente non invasivo; l’infezione sostenuta da questo germe rimane quindi localizzata nel punto in cui le spore, penetrate nei tessuti in seguito a lesioni di continuo contaminate da detriti o materiale terroso (che però deve ovviamente contenere le spore stesse), germinano dando luogo alle forme vegetative del batterio stesso. Le sorgenti dell’infezione sono rappresentate da alcuni animali (bovini, ovini e specialmente equini) e dall’uomo stesso. Tanto negli animali che nell’uomo, le spore tetaniche sopravvivono nell’intestino senza produrre danni e vengono eliminate con le feci. Il periodo di incubazione può variare da 3 a 21 giorni, ma è mediamente di una decina di giorni e la sua durata è condizionata dal tipo, dall’estensione e dalla localizzazione della ferita.
Solitamente, la gravità della malattia è inversamente proporzionale alla lunghezza del periodo di incubazione. I bacilli del tetano sopravvivono a lungo grazie alla formazione di spore e si moltiplicano solo in condizioni anaerobiche, cioè senza ossigeno. Quindi, in caso di ferite sanguinanti non c’è il rischio di contrarre il tetano. … La sintomatologia clinica è provocata anche da piccolissime quantità di tossina, insufficienti, generalmente, ad indurre una risposta anticorpale da parte dell’organismo. Pertanto, alla guarigione dal tetano difficilmente segue un’immunità nei confronti di ulteriori infezioni e quella stessa persona può riammalarsi. … In Italia, grazie alle misure igieniche, all’attenzione posta dalla gente e sicuramente anche alle misure di immunoprofilassi, questa malattia è rara. La sua mortalità, comunque, non è irrilevante, perché varia dal 20% al 39% (quasi sempre causata dal fatto che il ferito non pone sufficiente attenzione alla ferita subita, …). La mortalità è risultata 135 volte maggiore nei Paesi in via di sviluppo rispetto i Paesi industrializzati a causa delle scarse condizioni igieniche.
Il vaccino 
Il vaccino del tetano è costituito dall’ anatossina tetanica inattivata con formaldeide e adsorbita su idrossido o fosfato di alluminio. Analogamente al vaccino antidifterico, anche quello antitetanico contiene un sale di mercurio (thimerosal) aggiunto come conservante. Tra gli effetti indesiderati più gravi causati dal vaccino, vengono segnalati casi di shock anafilattico, neuropatia periferica paralitica e gravi reazioni di necrolisi epidermica. Per tali motivi, la continuazione della vaccinazione è controindicata in soggetti con storia di reazione neurologica o da ipersensibilità dopo la prima dose o dopo un richiamo. Nel neonato, il vaccino viene somministrato in 3 dosi (di solito insieme a quello antidifterico) ai tempi 0, dopo 6-8 settimane e dopo altri 6-12 mesi. Dato che l’immunità dura almeno 10 anni (secondo alcuni Autori è anche superiore), il primo richiamo successivo alla 3a dose va somministrato dopo 10 anni e può essere ripetuto con questo intervallo per tutta la vita. Come viene fatto anche per il vaccino antidifterico, la quantità di anatossina antitetanica pediatrica contenuta nel vaccino è più elevata di quella contenuta nel vaccino dell’adulto.
Un dato significativo che sta emergendo in questi ultimi anni è il riscontro ematochimico della presenza di un significativo titolo anticorpale (in quantità sufficiente per dare una protezione immunitaria contro il tetano) anche in bambini o adulti che non sono mai stati vaccinati. … Un altro dato importante viene espresso da uno studio condotto nel 1992 dove si dimostra che 3 gravi casi di tetano (uno di questi purtroppo è stato anche mortale) si sono manifestati in 3 soggetti che avevano regolarmente ricevuto il vaccino antitetanico e che avevano addirittura elevati titoli anticorpali. Uno di questi pazienti era stato addirittura iperimmunizzato per fargli produrre produrre immunoglobuline tetaniche commerciali. Due pazienti avevano ricevuto le vaccinazioni un anno prima della comparsa della malattia.
APPROFONDIMENTI
Roberto Gava ed Eugenio Serravalle, due dei maggiori esperti in Italia sugli effetti delle vaccinazioni nella prima infanzia, spiegano ciò che c’è da sapere sul tetano .
Indicazioni, non indicazioni e controindicazioni della vaccinazione.
Ecco alcuni dei punti importanti:
Il germe del tetano non si trova in nessun oggetto appuntito o arrugginito ma è più probabile trovarlo in oggetti o terreni che sono stati a contatto con il letame di mucche e cavalli (l’habitat della spora tetanica), quindi in pochissimi luoghi, almeno nei Paesi Occidentali. Si legge infatti nello studio epidemiologico sul tetano in Italia – pubblicato sul Bollettino epidemiologico nazionale nel marzo 2002 e realizzato dall’Iss e dal Programma di formazione europeo di epidemiologia di campo (Epiet) – che “Il tetano è una malattia infettiva acuta, la cui sintomatologia è provocata dall’azione dell’esotossina prodotta durante la proliferazione di Clostridium tetani, ampiamente distribuito nelle feci degli erbivori” (soprattutto dei cavalli).
Il bacillo del tetano non è un germe di per se stesso pericoloso, ma è pericolosa la tossina che produce e che non viene prodotta in presenza di ossigeno. Ecco perché la prima terapia antitetanica è il corretto trattamento delle ferite, è un bacillo che si sviluppa solo in ambiente anaerobio. Quindi basta quasi sempre lavare la ferita tenendola aperta e disinfettandola con acqua ossigenata, estraendo ovviamente l’oggetto appuntito.
E’ una malattia da 20 anni ormai rarissima nel nostro Paese e guaribile nell’80-90% dei casi.
Colpisce quasi esclusivamente anziani (99%) e altre persone con sistema immunitario fortemente indebolito.
Il calo della malattia tetanica avvenuto in questi ultimi decenni non pare essere stato influenzato molto dal vaccino, ma specialmente dalle migliorate condizioni igienico-sanitarie della popolazione e dai più efficaci interventi di pronto soccorso in caso di ferite a rischio.
La vaccinazione non garantisce affatto la protezione assoluta e inoltre, quando e se la dà, lo fa solo per qualche anno. Questo significa che per essere “sicuri” dovreste vaccinarvi tutta la vita ogni 3-5 anni.
Nel campo della protezione immunologica c’è ancora molta strada da fare, non è stato affatto dimostrato inequivocabilmente che anticorpi elevati nel sangue per un determinato microbo significhino protezione dalla malattia che questo potrebbe provocare. Gli stessi cavalli superimmunizzati da cui si produce il siero antitetanico spesso muoiono di tetano! Esistono Stati in cui una persona non ha nessun anticorpo e non si ammala e Stati in cui si hanno anticorpi specifici e ci si ammala comunque. Questo significa che produzione di anticorpi non significa affatto protezione dalla malattia e viceversa.
La letteratura scientifica fornisce molti dati sulla presenza di un’adeguata immunità naturale contro il tetano; cioè molti soggetti, anche bambini piccoli, presentano una quantità protettiva di anticorpi antitetanici pur non essendo mai stati vaccinati.
Se proprio si volesse vaccinare, prima di una vaccinazione antitetanica, allo scopo di evitare i gravi pericoli dell’iperimmunizzazione che apre la strada ad una moltitudine di danni da vaccino antitetanico, si consiglia il dosaggio degli anticorpi plasmatici contro il tetano. Tuttavia Il nostro Ministero della Salute ha stabilito che va considerato come protettivo un tasso plasmatico dieci volte maggiore a quello proposto dagli studi scientifici internazionali (superiore a 0,1 UI/ml invece di 0,01 UI/ml), in questo modo risultano non protetti anche molti soggetti adeguatamente protetti.
Il TETANO non è una malattia infettiva. NON si può trasmettere da una persona all’altra.
Per ridurre il pericolo di reazioni gravi alla vaccinazione antitetanica il vaccino è stato notevolmente diluito, rendendolo clinicamente inefficace. Nonostante ciò le complicazioni possibili dopo l’inoculazione sono le seguenti: febbre elevata, dolori, formazione ricorrente di ascessi, danni al nervo dell’orecchio interno, neuropatia demielinativa (demielinizzazione condizione degenerativa del sistema nervoso), shock anafilattico e perdita di coscienza.
Tuttavia, allo stato dei fatti In Italia, la vaccinazione antitetanica è stata resa obbligatoria dal 1938 per i militari, dal 1963 per i bambini nel 2° anno di vita e per alcune categorie professionali considerate più esposte a rischio di infezione (lavoratori agricoli, allevatori di bestiame, ecc.). Dal 1968 la somministrazione è stata anticipata al 1° anno di vita e il calendario vaccinale vigente prevede la somministrazione di tre dosi al 3°, 5° e 11°-12° mese di età (vedi calendario vaccinale del Ministero della Salute).
Per scaricare il Piano Nazionale Prevenzione Vaccinale (PNPV) 2012-2014 clicca qui.
Al ciclo di base fanno seguito due dosi di richiamo, rispettivamente al 5°-6° anno di vita e fra gli 11 e i 15 anni; ulteriori dosi di richiamo sono raccomandate a cadenza decennale. A livello nazionale le coperture vaccinali entro 2 anni di età sono molto elevate benché ad oggi, in Italia, i casi di tetano sono nell’ordine delle 90 unità all’anno, di cui l’85% sopra i cinquant’anni. Queste cifre sottolineano l’inopportunità di milioni di dosi di vaccino iniettate su neonati, sui quali il pericolo di tetano ha valenza zero.
A questo proposito, vedasi la tabella allegata alla ricerca epidemiologica del 2002 di cui sopra in cui sono specificati il Numero di casi e tassi d’incidenza per 100.000 abitanti di tetano per classi d’età, sesso e decenni di notifica, Italia, 1971-2000.
E’ evidente come i casi aumentino con l’avanzare dell’età. A confermare questo dato, un altro documento importante, il Report 2008 dell’European CDC, l’Annual epidemiological report on communicable diseas in Europe 2008 che, a pag. 276 riporta: “il Tetano è un’infezione che riguarda classicamente l’età avanzata (Tetanus occurs classically in older individuals with waning immunity)”.
Ma il dato più sconvolgente è che negli anni 2001-2006 dai dati dell’ISS, un’incidenza dell’infezione da tetano nella popolazione prevalentemente non vaccinata è pari a 2,5 casi per milione (263 casi su 106 milioni di soggetti non vaccinati): http://www.epicentro.iss.it/problemi/tetano/epid.asp. Invece il rischio di vita o invalidità permanente, così come riportato dal rapporto dell’ISS Sorveglianza post-marketing delle vaccinazioni nei primi due anni di vita (1999-2004) é 3,7 su 1 milione.
In conclusione il caso del tetano è una chiara dimostrazione di come le politiche sanitarie che riguardano le vaccinazioni non tengono in considerazione proprio quei dati e quelle statistiche che i servizi informativi ed epidemiologici forniscono, ma sostengono solo la difesa inconsulta e insensata degli interessi, culturali ed economici, di quanti operano in questo settore.
La malattia “MORBILLO”
Il morbillo è una malattia infettiva molto contagiosa causata da un virus a RNA del genere Morbillivirus (famiglia deiParamixovidae) che si trasmette attraverso le prime vie respiratorie e, dopo una incubazione di 10-14 giorni, si manifesta con fenomeni catarrali e un tipico esantema. I primi sintomi sono simili a quelli di un raffreddore (tosse secca, rinorrea, congiuntivite) con una febbre che diventa sempre più alta. Successivamente appaiono dei puntini bianchi all’interno della bocca. Dopo 3-4 giorni, appare l’eruzione cutanea caratteristica (esantema), composta di piccoli punti color rosso vivo, prima dietro le orecchie e sul viso e poi su tutto il resto del corpo. L’eruzione dura da 4 a 7 giorni e scompare a cominciare dal collo; a volte rimane una desquamazione per qualche giorno. I neonati sono di solito protetti dagli anticorpi ricevuti dalla madre almeno fino al primo anno di vita, se la madre ha precedentemente avuto il morbillo in modo naturale, mentre i neonati di mamme vaccinate possono ammalarsi più facilmente di morbillo.
La malattia naturale fornisce un’immunità che dura tutta la vita. Il morbillo, in popolazioni esposte al contagio, non è assolutamente da considerarsi una malattia grave e la cura consiste nel lasciare che la malattia segua il suo corso.
Le complicazioni della malattia naturale sono relativamente rare e sono dovute principalmente a superinfezioni batteriche: otite media, laringite, diarrea, polmonite o encefalite. Le gravi complicanze neurologiche (encefalite acuta, panencefalite subacuta sclerosante, sclerosi multipla, ritardo mentale, sordità) si riscontrano quasi sempre nei bambini malnutriti o nelle persone immunodepresse o debilitate da malattie già in atto (sia acute che croniche), come è accaduto nei decenni passati, specialmente nel periodo bellico. Inoltre, va detto che il morbillo in realtà è una malattia virale che può essere efficacemente combattuta da un organismo in buone condizioni generali. L’incidenza dell’encefalite è di un evento su 2000 casi di morbillo e l’incidenza della panencefalite è di 1-5 casi ogni milione. La mortalità delle encefaliti post-morbillose è del 5%, quindi un bambino ogni 10.000 può morire di complicanze.
Il vaccino 
Il vaccino antimorbilloso è formato da virus vivi attenuati che forniscono una protezione limitata nel tempo (forse 8-10 anni; i più ottimisti pensano anche 15 anni). La malattia naturale, invece, lascia un’immunità permanente. La vaccinazione può causare encefalite/encefalopatia o morte e si è sempre detto che accade con una frequenza circa 500-1000 volte inferiore rispetto i soggetti colpiti dalla malattia naturale, perché si è sempre parlato di 1-2 casi ogni milione di dosi.
Recentemente, però, la letteratura fornisce incidenze molto più elevate. Ad esempio, in uno studio pubblicato sul The Lancetnel 1993 è stato indicato che l’incidenza della meningite asettica è di 1 caso ogni 11.000 vaccinazioni e uno studio giapponese del 1996 (che è lo studio più accurato in letteratura perché si è basato su dati di farmacovigilanza attiva e ha coinvolto un elevatissimo numero di pediatri) ha dato stime di 0,7 casi ogni 1000 vaccinati. Quindi, pare che le encefaliti/meningiti da vaccino abbiano una incidenza del tutto sovrapponibile a quelle causate dal morbillo naturale. Oltre a questo, è però noto che il pericolo ancora più frequente del vaccino dovrebbe essere quello di causare patologie autoimmunitarie a breve o a lunga comparsa (e quindi anche nell’età adulta), ma gli studi condotti si fermano a poche settimane dal vaccino e pertanto non ci sveleranno mai i danni tardivi di questa vaccinazione. Oltre ad effetti indesiderati lievi, questo vaccino può causare casi, sicuramente meno frequenti ma per questo non trascurabili, di convulsioni (0,01-1%), incapacità di coordinamento, incapacità di apprendimento, ritardi nello sviluppo, meningite asettica, attacchi apoplettici, emiparesi, piastrinopenia, autismo e altre patologie rare, addirittura con alcuni casi di morte. Inoltre, si sta indagando sulla possibile relazione tra il vaccino e la sclerosi multipla, la sindrome di Rye, la sindrome di Guillain-Barrè, alcune patologie a carico della coagulazione del sangue e il diabete mellito insulino-dipendente di I tipo.
Dato che il vaccino viene prodotto in colture di cellule di embrioni di pollo, la vaccinazione è controindicata in soggetti allergici all’uovo. È controindicata anche nei soggetti allergici alla neomicina, perché questo antibiotico viene aggiunto nella fiala del vaccino come conservante. Contenendo un virus attenuato, la vaccinazione è controindicata pure in bambini immunodepressi.Questo vaccino, che è generalmente consigliato in associazione al vaccino antiparotitico e antirosolia (vaccino trivalente MPR), viene somministrato per via sottocutanea (parte alta del braccio) in 2 dosi: a 13-15 mesi di vita e poi con un richiamo a 5-15 anni perché si è visto che la copertura della vaccinazione ha una durata media di circa 10-12 anni. Negli USA, dove una grande campagna pubblicitaria ha favorito la vaccinazione di massa dal 1963, vengono continuamente segnalate epidemie di morbillo tra coloro che sono stati vaccinati e, nel 1984, il 58% dei casi di morbillo tra bambini in età scolare avvenne proprio tra i vaccinati (ciò testimonia anche la scarsa durata nel tempo della protezione offerta dalla vaccinazione).Nei Paesi, come il nostro, in cui la vaccinazione antimorbillosa è molto praticata, si sta assistendo già da vari anni ad un calo dei casi di morbillo nei bambini di 3-6 anni, mentre c’è stato un netto aumento della patologia negli adolescenti o, peggio ancora, nei giovani adulti. In questi casi, però, il rischio di complicanze, comprese la poliomielite e le encefalopatie, sono nettamente più frequenti di quelle che si manifestano in età pediatrica.
La malattia “ROSOLIA”
La rosolia è una malattia molto comune e lieve che colpisce l’infanzia, anche se oggi la frequenza maggiore si è spostata verso l’età di 10-14 anni. Le complicazioni sono molto rare e costituite in genere dalla trombocitopenia con porpora, da artriti, da artralgie e dall’encefalite. Il maggior pericolo di questa malattia, però, è la rosolia congenita che può colpire il feto quando la madre viene contagiata nei primi 3-4 mesi di gravidanza. Il senso di questa vaccinazione, quindi, non è quello di evitare la rosolia nel bambino, ma di evitare la rosolia congenita nel feto. Va anche detto, però, che la vaccinazione non fornisce una copertura totale e quindi non elimina completamente il rischio di rosolia congenita nel bambino.1 Inoltre, la malattia naturale offre una protezione che dura tutta la vita, mentre la vaccinazione infantile, secondo alcuni Autori, presenta una recidiva di malattia da adulti nel 50% dei casi.
Il vaccino 
Il vaccino è costituito da un virus vivo attenuato (ceppo RA-27/3) preparato da colture di cellule diploidi umane con aggiunta di neomicina (attenzione alla possibile allergia a questo antibiotico). Proprio perché contiene un virus vivo attenuato, il vaccino è controindicato in bambini immunodepressi. Per quanto riguarda la relazione tra vaccinazione antirosolia e gravidanza, alla luce dei rilievi epidemiologici pubblicati dai Centers for Disease Control and Prevention (CDC) di Atlanta dal 1979 e di quelli pubblicati da Inghilterra e Germania, l’Immunization Practices Advisory Committee ha concluso che:
– la gravidanza rimane sempre una controindicazione alla vaccinazione antirosolia per il rischio di sindrome rubeoliforme congenita; comunque – la vaccinazione antirosolia eseguita accidentalmente durante la gravidanza non è una ragionevole indicazione all’aborto volontario.
I maschi non dovrebbero essere vaccinati, perché non corrono alcun rischio reale, ma la vaccinazione viene ugualmente consigliata allo scopo di evitare la diffusione della malattia e pertanto per ridurre il rischio di infezione per le gravide non immuni. In questo modo, però, essi incappano nei danni del vaccino senza aver alcun vantaggio reale e le femmine che vengono vaccinate, oltre ai danni del vaccino, hanno il rischio di perdere l’immunità da grandi, proprio quando la protezione dovrebbe proteggerle in caso di un’eventuale gravidanza. È vero che da grandi si può ripetere la vaccinazione, ma allora si aumenta il rischio di avere reazioni avverse al vaccino. Alla fine, alcuni Autori si chiedono se non era forse meglio la condizione pre-vaccinale in cui, dato che l’infezione era molto diffusa e i bambini si ammalavano anche senza saperlo sviluppando semplicemente una sintomatologia simil-influenzale, bastava sottoporre le ragazze in età pre-matrimoniale ad un dosaggio specifico degli anticorpi plasmatici e vaccinare in quel periodo solo quelle che non risultavano essersi ancora spontaneamente immunizzate. In quel modo si sarebbero ridotte le vaccinazioni e quindi anche i danni da vaccino, si sarebbe stati certi di proteggere tutte le donne in età fertile e non si avrebbero fatto correre rischi inutili ai maschi. Questo vaccino, che è consigliato in associazione al vaccino antiparotitico e antimorbilloso (vaccino trivalente MPR), viene somministrato per via sottocutanea (parte alta del braccio) in 2 dosi: a 13-15 mesi di vita e poi con un richiamo a 5-15 anni, perché si è visto che la copertura della vaccinazione ha una durata media di circa 12-15 anni.
La malattia “PAROTITE”
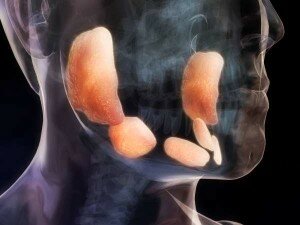
La parotite è una malattia causata da un virus che si diffonde di solito attraverso la saliva e può infettare molte parti del corpo, soprattutto le ghiandole salivari parotidi. Le ghiandole salivari parotidi, che producono la saliva per la bocca, si trovano verso la parte posteriore di ogni guancia, nella zona tra l’orecchio e la mascella. In caso di parotite di solito queste ghiandole si gonfiano e diventano dolorose.
Segni e sintomi
Casi di parotite possono iniziare con una febbre fino a 39.5° C, così come con un mal di testa e perdita di appetito. Le ben note caratteristiche della parotite sono il gonfiore e il dolore delle ghiandole parotidi. Per un periodo, che di solito va dal giorno ai 3 giorni, le ghiandole diventano sempre più gonfie e doloranti. Il dolore peggiora quando il bambino inghiotte, parla, mastica, beve succhi di frutta o bevande acide (come il succo d’arancia).
In rari casi, la parotite attaccherà altri gruppi di ghiandole salivari invece delle parotidi. In questo caso, il gonfiore può essere osservato sotto la lingua, sotto la mandibola, o lungo tutto il tratto fino alla parte anteriore del torace.
La parotite può causare infiammazione e gonfiore del cervello e di altri organi, anche se questo non è comune. L’encefalite (infiammazione del cervello) e la meningite (infiammazione del rivestimento del cervello e del midollo spinale) sono entrambe complicazioni rare della parotite. I sintomi compaiono nella prima settimana dopo che le ghiandole parotidi hanno iniziato a gonfiarsi e possono comprendere: febbre alta, rigidità del collo, mal di testa, nausea e vomito, sonnolenza, convulsioni, e altri segni di coinvolgimento cerebrale. La parotite negli adolescenti e negli adulti maschi può anche provocare lo sviluppo di orchite, l’infiammazione dei testicoli. Di solito da 7 a 10 giorni dopo che le parotidi si sono gonfiate un testicolo diventa gonfio e dolente. Tutto ciò è accompagnato da febbre alta, brividi, cefalea, nausea, vomito e dolore addominale che a volte, se è interessato il testicolo destro, può essere scambiata per appendicite. Dopo 3-7 giorni il dolore ai testicoli e il gonfiore diminuiscono, di solito contemporaneamente al calo della febbre. In alcuni casi sono coinvolti entrambi i testicoli. Anche con il coinvolgimento di entrambi i testicoli, la sterilità è solo una complicazione rara dell’orchite.
La malattia “VARICELLA”
Il virus della varicella (conosciuto come alpha Herpes-virus 3), essendo identico a quello dell’Herpes zoster, viene chiamato virus della Varicella-Zoster (VZV). Il virus viene trasmesso da una persona con infezione da varicella o da Herpes zoster a seguito di contatto diretto con soggetti suscettibili: per via aerea attraverso secrezioni respiratorie oppure tramite il fluido contenuto nelle vescicole per contatto o per inalazione. La varicella, che è una malattia molto contagiosa, ha un’incubazione di 11-21 giorni e poi si manifesta con febbre non molto elevata, malessere generale e un tipico esantema caratterizzato da piccole papule rosa che appaiono ad ondate successive per 3-4 giorni sia sulla cute che sulle mucose. Le papule sono molto pruriginose e poi evolvono in vescicole, pustole e croste destinate a cadere. Le vescicole della varicella sono monoloculari e collassano in seguito a puntura.
La malattia non è preceduta da alcun segno premonitore. Comincia con un po’ di febbre, sui 38°C (ma non sempre c’è la febbre), e con un’eruzione cutanea che all’inizio compare sulla pelle del viso, fra i capelli, sul tronco e sui genitali, interessando invece meno le braccia e le gambe. L’eruzione colpisce frequentemente anche le mucose della bocca. Le macchie sono rosse e variano dalle dimensioni di una capocchia di spillo a quella di una lenticchia e poi si trasformano in vescichette. Queste a loro volta si rompono ricoprendosi di una crosta e si essicano. Nel frattempo, e per circa 3-4 giorni dall’inizio della malattia, si formano nuove macchie che vanno incontro alla stessa evoluzione. Le vescicole possono essere poche decine o diverse centinaia e sono distribuite senza regolarità. L’eruzione crea spesso un notevole prurito che si può cercare di alleviare.
Il periodo di contagio va da 5 giorni prima a non più di 5 giorni dopo la comparsa della prima gittata di vescicole e può essere prolungato in caso di soggetti con alterazione dell’immunocompetenza o sottoposti ad immunoprofilassi passiva. Nei climi temperati la varicella è una malattia solitamente benigna che colpisce per lo più bambini al di sotto dei 10 anni. La complicazione più frequente della varicella è l’infezione delle vescicole, provocata in genere dal fatto che il bambino si gratta con le mani sporche. Molto rare, invece, sono le complicazioni che in genere seguono le forme più gravi di varicella che interessano gli adulti.
In genere, le manifestazioni esantematiche estese e le complicazioni della varicella sono rare nei bambini, mentre sono di gran lunga più frequenti tra gli adolescenti e gli adulti e nei soggetti molto immunodepressi (…). Pertanto, sarebbe consigliabile ammalarsi di varicella da piccoli, perché in età adulta la malattia diventa più fastidiosa e con maggiori e più frequenti complicazioni. Proprio per questo motivo bisogna fare attenzione affinché la vaccinazione in età pediatrica non sposti la varicella nelle età successive, come alcuni Autori hanno ipotizzato. Se la varicella viene contratta all’inizio di una gravidanza, può causare malformazioni fetali (lesioni oculari, alterazioni degli arti e ritardo mentale), mentre se viene contratta negli ultimi giorni della gravidanza potrebbe anche causare una forma grave di varicella sia nella madre che nel neonato. La malattia naturale lascia un’immunità di lunga durata, ma la riattivazione del virus è sempre possibile e, nel caso accada, non si parla più di varicella ma di Herpes zoster. Infatti, nel 10-20% dei casi la varicella è seguita a distanza di anni dall’Herpes zoster (“Fuoco di Sant’Antonio”), una manifestazione locale della riattivazione del VZV rimasto latente nei gangli sensitivi dei nervi dorsali o nel ganglio stellato, stazioni che il virus invade nel corso dell’infezione primaria. Le cause scatenanti la riattivazione non sono state chiarite, tuttavia è noto che queste sono più frequenti negli anziani o nei pazienti con deficit acquisiti o congeniti dell’immunità cellulare. In corso di Herpes zoster, le vescicole sono limitate al distretto cutaneo innervato dalla corrispondente radice nervosa e sono accompagnate da dolore e parestesie. L’infezione da questo virus può essere trasmessa da persone con Herpes zoster, in seguito a contatto con le vescicole, ma in genere l’Herpes zoster presenta un basso livello di trasmissibilità.
Il vaccino 
Recentemente viene proposta la vaccinazione antivaricella, ma la sua innocuità ed efficacia sono ancora da accertare con precisione. Dato che la varicella sta colpendo percentuali sempre crescenti di adulti (e meno di bambini), l’obiettivo della vaccinazione in età pediatrica sarebbe quello di seguire il consiglio che proviene da alcuni modelli matematici che suggerirebbero che “una copertura dell’80% in età infantile sarebbe necessaria per evitare gli effetti avversi conseguenti allo spostamento della malattia verso l’età adulta”. I virus usati per produrre il vaccino vengono coltivati in cellule diploidi umane (sono cellule rese artificialmente cancerose); il vaccino è costituito dal virus vivo attenuato ottenuto a partire dal ceppo selvaggio OKA ed è associato a tracce di neomicina (che ne controindica l’uso in soggetti allergici a questo antibiotico) e gelatina. Molti medici ritengono che questa vaccinazione sia una profilassi eccessiva rispetto ai reali pericoli di questa malattia e la accettano eventualmente solo per i soggetti immunodepressi ad elevato rischio. … Secondo il Ministero della Salute, questa vaccinazione va somministrata ai soggetti che hanno un rischio specifico correlato a patologie preesistenti o a particolari condizioni di lavoro.
Negli adolescenti e negli adulti, il valore predittivo positivo del ricordo anamnestico è molto elevato (96-99%); pertanto, il ricordo di varicella è adeguato ad identificare gli individui già immuni, che non devono essere vaccinati. Secondo il Ministero della Salute, il vaccino antivaricella è invece controindicato in molte condizioni patologiche.
La vaccinazione contro la varicella va eseguita con cautela nei contatti familiari di persone immunocompromesse, in quanto queste ultime possono essere esposte a rischio di contagio. Si raccomanda di non somministrare salicilati per 6 settimane dopo la vaccinazione in quanto non è del tutto chiarita la relazione tra la vaccinazione, l’assunzione di salicilati e la sindrome di Reye (…). Per quanto riguarda il numero di dosi da somministrare, nella fascia di età 1-12 anni andrebbe data una sola dose di vaccino per via sottocutanea ai bambini sani che non abbiano ancora contratto la malattia. Gli adolescenti sani dopo il 12° anno di vita e gli adulti, invece, dovrebbero ricevere due dosi a distanza di 4-8 settimane. … Questi dosaggi dovrebbero essere sufficienti a conferire un’immunità di incerta durata (pare si aggiri sui 5-10 anni). A tale proposito, il Ministero della Salute dice che qualora a distanza di tempo (tra 5-10 anni) venisse messo in evidenza un marcato abbassamento del titolo anticorpale indotto dalla vaccinazione, sarebbe indicata la rivaccinazione.
La malattia “PERTOSSE”

La pertosse è una malattia infettiva causata da un batterio (Bordetella pertussis) che si trasmette per via aerea e si manifesta con epidemie ogni 3-4 anni; ha un’incubazione di 7-10 giorni ed è caratterizzata da forti attacchi di tosse che si presentano prevalentemente in età prescolastica (solo nel 10% dei casi in età neonatale). I primi sintomi sono quelli del raffreddore, con malessere, astenia, febbricola, starnuti e tosse, specie notturna. Questi disturbi durano in genere 1-2 settimane e poi compaiono i tipici attacchi di tosse, per i quali la malattia è conosciuta anche come tosse “cattiva” o “convulsa” o “asinina” o “canina”.
Ogni attacco è costituito da una serie di colpi di tosse rapidi e soffocanti che rendono difficoltosa la respirazione e terminano con il caratteristico urlo inspiratorio; spesso l’attacco causa il vomito.Questa fase della malattia dura circa 4-6 settimane ed è seguita da una convalescenza di qualche settimana in cui gli attacchi di tosse sono sempre meno frequenti e intensi, finché spariscono.L’evoluzione della pertosse è quasi sempre favorevole, anche se sono possibili alcune complicanze come: laringite, tonsillite, convulsioni e raramente una vera asfissia. La malattia può essere temibile nel primo anno di vita (in cui però è rara), perché il neonato e il lattante, avendo più difficoltà ad espellere il catarro tracheo-bronchiale, possono avere vere e proprie crisi di soffocamento che, in rari casi, possono portare ad una inadeguata ossigenazione cerebrale con conseguenti convulsioni su base ipossica (durante questa fase sono stati registrati anche dei casi con danni cerebrali).La pertosse risponde alla terapia antibiotica con eritromicina, ma solo se il trattamento viene iniziato il prima possibile, altrimenti la risposta è scarsa o assente.
Il vaccino 
Il vaccino antipertossico viene associato a quello antidifterico e antitetanico (è la famosa vaccinazione trivalente DTP). …Dato che questa vaccinazione può causare danni neurologici anche gravi, la commissione americana Immunization Practices Advisory Committee (ACIP), la considera controindicata in caso di:
– storia personale positiva per convulsioni; – disordini neurologici evolutivi (specie se questi diventano evolutivi dopo la prima dose di vaccino); – ipersensibilità ai componenti del vaccino; – anamnesi positiva per gravi reazioni dopo la prima dose di vaccino.
Dal 1993 è poi disponibile anche un vaccino realizzato da tecniche di ingegneria genetica che riproducono gli antigeni immunostimolanti del batterio, ma questo vaccino è stato commercializzato senza sufficienti studi che ne garantissero l’innocuità.
La pertosse è una malattia batterica altamente contagiosa che, proprio perché è una malattia di mucosa e non sistemica, non fornisce una immunità di lunga durata; è però noto che, come per tutte le infezioni, l’immunità si prolunga enormemente se l’individuo viene ogni tanto in contatto con qualche batterio della pertosse. La vaccinazione, invece, non conferisce né un’immunità completa né duratura (studi recenti indicano che la protezione è dell’80% dopo 3 anni e del 10% dopo 12 anni dalla vaccinazione). Gli adolescenti e gli adulti, pertanto, si possono ammalare indipendentemente che siano già stati vaccinati o meno. Per evitare questo evento e per mantenere elevati i tassi di copertura vaccinale, il Ministero della Salute sta pensando di proporre periodiche rivaccinazioni a tutti gli adolescenti e agli adulti che hanno già ricevuto il vaccino in passato. Il vaccino viene somministrato in 4 dosi: ai tempi 0, dopo 6-8 settimane, dopo altri 6-12 mesi e dopo altri 4-5 anni.
La malattia “MENINGITE” E RELATIVO VACCINO

Incutere la paura. Seminare il panico. Diffondere il terrore. È questo l’atteggiamento comune quando si parla di malattie infettive. Oggi su tutte le prime pagine c’è la meningite, ieri l’influenza aviaria o la SARS. Ci assicurano che siamo nella attesa di una nuova pandemia mondiale che causerà milioni di vittime.
La meningite è la peste del 2000. Ma, se la peste è scomparsa senza l’ausilio di alcun vaccino, oggi l’industria farmaceutica offre più vaccinazioni per difenderci da questa nuova calamità. Sull’onda dell’emozione suscitata dai recenti casi verificatisi in Veneto si pensa di offrire gratuitamente le vaccinazioni contro pneumococco e meningococco C a tutti i bambini, aggiungendole quindi alla vaccinazione antihaemophilus B contenuta nella esavalente. Col risultato che un bambino di 15 mesi potrebbe essere sottoposto, con i vari richiami, a ben 29 vaccinazioni, considerando che sono consigliate, oltre all’esavalente, anche le vaccinazioni contro morbillo, parotite, rosolia, varicella ed influenza. Nessuno può sapere quali alterazioni del fragile equilibrio immunitario di un bambino si possano verificare nel volgere degli anni dopo un’esposizione così precoce, massiccia e ripetuta. Semplicemente, non si hanno dati scientifici certi. La meningite è un’infiammazione delle membrane che avvolgono il cervello e il midollo spinale (le meningi).
La malattia generalmente è di origine infettiva, può essere causata da virus, da batteri o da funghi. La forma virale, detta anche meningite asettica, è quella più comune, solitamente non ha conseguenze gravi e si risolve nell’arco di una decina di giorni. I batteri più spesso responsabili sono: Neisseria meningitidis (meningococco): è un ospite frequente delle prime vie respiratorie. Esiste un consistente numero di soggetti nella popolazione che presenta questo batterio nel rinofaringe.
Dal 2 al 30% dei bambini sani, in periodo non epidemico sono portatori a sintomatici, e questa presenza non è correlata a un aumentato rischio di meningite o altre malattie gravi. In confronto ai portatori sani, il numero di casi di malattia è molto piccolo, e non sono noti i fattori che scatenano la malattia conclamata. Sono stati identificati 13 diversi sierogruppi, ma sono 5 (denominati A, B, C, W135 e Y) quelli che causano meningite e altre malattie gravi; i sierogruppi B e il C sono i più frequenti in Europa. La trasmissione avviene per via respiratoria, i pazienti sono infettivi per circa 24 ore dall’inizio della terapia, con un periodo di incubazione di 1-10 giorni. I sintomi non sono diversi da quelli delle altre meningiti batteriche, ma nel 10-20% dei casi la malattia è rapida e acuta, con un decorso fulminante che può portare al decesso in poche ore. Lo Streptococco (pneumococco): può essere responsabile di otite, polmonite, sepsi, oltre che meningite. Si riconoscono fino ad oggi 90 sierotipi diversi. Haemophilus influenzae (haemophilus): può determinare infezioni asintomatiche o sintomatiche delle vie aeree superiori e inferiori. Raramente è responsabile di malattie invasive, quali quelle a carico delle meningi. In questo caso spesso c’è il tipo B. Ma qualsiasi altro batterio può provocare una meningite. Anche i funghi possono esserne responsabili, soprattutto nelle persone affette da immunodeficienza. Infine, la meningite può derivare anche da forme allergiche, da qualche tipo di cancro e da malattie infiammatorie come ad esempio il lupus. La meningite batterica può insorgere in modo improvviso, accompagnata da febbre molto alta, mal di testa acuto e vomito. L’infiammazione provoca un accumulo di cellule infiammatorie nel liquor cerebrospinale, quindi un aumento della pressione all’interno del canale spinale e della scatola cranica. La diagnosi si effettua con un’analisi del contenuto del liquor (puntura lombare) e con una coltura batterica.
Un intervento tempestivo può costituire l’unica possibilità per salvare la persona malata. Nei paesi ad alto reddito e a clima temperato il numero di casi di meningite è piuttosto sporadico e non dà frequentemente luogo a importanti focolai epidemici. Secondo i CdC americani l’incidenza della meningite nel mondo è di 0,5-5 casi per 100 mila persone. Dagli anni ’80 esiste nel nostro paese un sistema di notifica obbligatorio e un sistema di sorveglianza speciale avviato dall’Istituto superiore di sanità (Iss) all’interno del quale sono raccolti i dati sulla presentazione clinica della malattia invasiva da N. meningitidis e sull’agente identificato.
All’Iss si provvede anche alla completa caratterizzazione degli stipiti batterici di Neisseria meningitidis isolati nei pazienti. I dati definitivi pubblici fanno riferimento al 2005, anno in cui sono state registrate 1034 segnalazioni. Il patogeno più frequentemente identificato è stato lo pneumococco (291 casi) seguito da meningococco (324) e da haemophilus influenzae (30). Abbiamo visto che sono numerosi i tipi di pneumococco, differenti in base alla composizione della capsula polisaccaridica che li riveste. La maggior parte dei casi di malattia è dovuta ad uno dei 23 tipi capsulari più comuni. Questa variabilità è alla base della difficoltà di messa a punto ed utilizzazione di vaccini efficienti. Inoltre, il polisaccaride della capsula ha un potere scarsamente immunogenico per i bambini sotto i due anni di età. Il vaccino pneumococcico per gli adulti contiene 23 polisaccaridi capsulari, quello per i bambini ne contiene 7. L’età media dei casi di meningite da pneumococco è maggiore rispetto a quella dei casi da meningococco e da haemophilus: 33 casi nella fascia 1-14 anni; 230 in quella 25->64 anni. L’incidenza della meningite da meningococco nel nostro paese è minore rispetto al resto d’Europa. La malattia si presenta con forte stagionalità, con picchi in inverno e primavera. Nella fascia di età 1-14 anni vi sono stati 112 casi, 152 nelle fasce 15-64 anni. La maggior parte dei meningococchi identificati negli ultimi anni è risultata appartenere al sierogruppo B (75% nel 2001, 60% nel 2002, 56% nel 2003), tuttavia recentemente si osserva un incremento dei casi da sierogruppo C. Le infezione da Meningococco C sono state 115, quelle da sierotipo B 93 nel 2005. Dei 30 casi di meningite da Haemophilus influenzae del 2005, 6 sono stati segnalati nella popolazione da 1 a 14 anni, 20 in quella 15-64. Non può quindi esistere un vaccino contro la meningite, non esistono armi per combattere tutte le meningiti, i vaccini esistenti consentono di procurare anticorpi solo contro una piccola parte di queste infezioni. Sono presenti in commercio tre vaccini (antimeningococco C, antipneumococco, antihaemophilus influenzae B) che forniscono protezione solo per alcuni sierotipi di questi batteri. Ad esempio non c’è protezione contro il meningococco di tipo B, dato che la vaccinazione è rivolta solo per i tipo C. Il vaccino antipneumococco induce protezione contro 7 sierotipi mentre sono più di 25 i tipi più frequentemente rappresentati. Nel 2004 su 34 casi totali di infezione da Haemophilus solo otto casi erano dovuti al tipo per il quale esiste il vaccino. La durata della protezione vaccinale non è ancora stata definita: alcuni studi hanno dimostrato che dopo quattro anni si riscontrano ancora anticorpi contro il meningococco C. E dopo? Non si sa ancora se dopo 5, 6 o 10 anni i bambini saranno ancora protetti. È poi importante valutare l’efficacia, cioè sapere quanti, precedentemente vaccinati, hanno sviluppato la malattia. Esiste infine un altro grosso problema che riguarda il vaccino antipneumococco.
La somministrazione di massa ai bambini del vaccino in uso (attivo per 7 sierotipi) sta provocando un preoccupante fenomeno: l’aumento di incidenza di infezioni provocate dagli altri sierotipi (cioè di quelli non contenuti nel vaccino), l’insorgenza di infezioni provocate da sierotipi diversi, precedentemente non segnalati, e la maggiore diffusione di ceppi resistenti agli antibiotici, soprattutto la penicillina, con inevitabili conseguenze negative sulla possibilità ed efficacia terapeutica. L’utilizzo massiccio di questa vaccinazione contro 7 ceppi fa sì che aumenti la virulenza degli altri per diventare dominanti. Anche per il vaccino antimeningococco di tipo C si sono creati problemi analoghi. In Scozia, dopo l’introduzione estesa del vaccino contro il tipo C. si è registrato un aumento di morti causati dal meningococco di tipo B. È stato ipotizzato che introdurre massicciamente un vaccino contro un sierotipo, possa indurre la proliferazione e la maggiore aggressività degli altri sierotipi contro i quali non c’è vaccino. Un’evoluzione inattesa della vaccinazione di massa contro il meningococco di tipo C si è avuta anche in Spagna, dove, dopo estesa campagna vaccinale, è stata riscontrata la presenza di un tipo B molto virulento ed i ricercatori ipotizzano che possa essere derivato da una mutazione genetica del tipo C “vaccinabile”. Si afferma che la vaccinazione di massa contro l’haemophilus influenzae B sia capace di ridurre l’incidenza di meningite provocata da questo batterio.
Eppure in quei paesi come Olanda e Regno Unito che da qualche tempo eseguono questa pratica, dapprima si è avuta una diminuzione delle segnalazioni di malattia, ma qualche anno dopo, malgrado coperture molto alte, i casi hanno ricominciato ad aumentare anche in bambini correttamente vaccinati secondo lo schema vigente nel Regno Unito. Si ipotizza che il ripresentarsi di infezione invasive nonostante l’alta copertura vaccinale possa essere addebitato al fatto che gli anticorpi indotti dalla vaccinazione si riducono o scompaiono nei bambini entro i primi cinque anni di vita. Ricordiamo infine che nessun vaccino è del tutto sicuro o sempre efficace, e che le reazioni avverse sono sempre presenti, come per qualsiasi altro farmaco. Consultando i dati del Vaers, Vaccine Adverse Event Reporting System, il sistema di vaccino vigilanza americano, ne abbiamo la conferma.
La rivista medica JAMA ha pubblicato le reazioni avverse riportate in USA durante i primi due anni (2000-2002) di utilizzo di massa del vaccino antipneumococcico eptavalente (quello in uso anche in Italia). Si tratta di oltre 4154 reazioni avverse presentate da bambini e adolescenti, con un’incidenza di 13,2 segnalazioni ogni 100.000 dosi distribuite. Le segnalazioni più frequenti riguardano: febbre, reazione nel punto di inoculo, pianto anomalo e prolungato, rash cutaneo, orticaria, dispnea, disturbi gastrointestinali, artrite pseudosettica. Reazioni gravi sono state segnalate nel 14,6%, con 117 morti e 34 casi di infezione invasiva da pneumococchi, che con alta probabilità denotano, l’inefficacia della vaccinazione per quei soggetti. Eventi immuno-mediati sono stati registrati nel 31,3% delle segnalazioni. 14 pazienti hanno presentato reazione anafilattica. Altri 14 pazienti hanno sviluppato trombocitopenia ed altri 6 malattia da siero. Nel 38% delle segnalazioni si sono avuti sintomi neurologici. Convulsioni sono state descritte in 393 segnalazioni. Tra gli effetti collaterali del vaccino antimeningococco C sono stati segnalati, oltre a febbre, mal di testa, orticaria, parestesia, tumefazione nella sede della puntura, sindrome di Guillane-Barré, anemia emolitica, encefalomielite acuta disseminata, porpora di Schonlein-Henoc e casi di meningite comparsi immediatamente dopo la somministrazione del vaccino e da questo causate. In realtà quello di cui abbiamo bisogno, quello che i giornali non dicono, quello che le istituzioni mediche spesso trascurano, è la creazione, anche per le vaccinazioni antimeningite, così come per tutti i vaccini, di un sistema di sorveglianza che valuti obiettivamente efficacia e sicurezza. I vaccini non sono esenti da rischi per gravi patologie e non si può confondere i doverosi programmi di sorveglianza post-commercializzazione con l’imperativo di proporre farmaci sicuri ed efficaci. Prima di proporre nuove vaccinazioni di massa per tutti i bambini, bisogna avere informazioni indipendenti ed obiettive sull’identificazione delle malattie e delle reazione avverse causate dai vaccini, valutazioni dell’incidenza dei gravi effetti collaterali provocati, monitoraggio della frequenza degli eventi avversi. Un motivo di più per cercare di capire se la vaccinazione sempre e in ogni caso possa avere un senso oppure no.
- https://onedrive.live.com/view.aspx?resid=FEEE2A59E1EBFB24%212402&ithint=file%2Cpdf&app=WordPdf&authkey=%21AIvW07Ul_VsLC68
La malattia “PNEUMOCOCCO”
Lo Streptococcus pneumoniae (o Pneumococco) è un batterio molto diffuso che può essere presente nella gola e nel naso di bambini e adulti sani senza dare alcun segno di sé (ciò accade nel 40-60% dei bambini). Esistono circa 90 tipi diversi (sierotipi) di questo germe e alcuni di questi, di solito, sono chiamati in causa più frequentemente quando capita che, per abbassamento delle difese immunitarie dell’individuo, il germe provochi una patologia generalizzata (malattia “invasiva”).
In età pediatrica il Pneumococco può dare infezioni invasive (meningite e un’infezione sistemica) oppure localizzate (otite media acuta, sinusite, polmonite). Il bambino, soprattutto nei primi 2-3 anni di vita, risulta maggiormente esposto a tale infezione perché incapace di rispondere adeguatamente ad antigeni di natura polisaccaridica propri del germe.
Questo batterio è una delle principali cause di sepsi e di meningite. Secondo i dati resi pubblici dal nostro Ministero della Salute, ogni anno in Italia si verificano 30-40 casi di meningite da Pneumococco ogni 100.000 bambini di età inferiore a 5 anni. Le fasce di età a maggior rischio di malattia “invasiva” sono, in ordine decrescente di frequenza, gli adulti di 25-64 anni (circa 100 casi/anno), gli anziani sopra i 64 anni (circa 65 casi/anno) e i bambini di 0-4 anni (circa 37 casi/anno).
Il vaccino 
Esistono due tipi di vaccini ed entrambi sono composti solo da alcune parti del microrganismo e sono definiti multivalenti perché proteggono verso più sierotipi di Pneumococco:
– il vecchio vaccino antipneumococcico polisaccaridico (23-valente), che si somministra in dose singola per via intramuscolare o sottocutanea;
– il nuovo vaccino antipneumococcico coniugato (7-valente o eptavalente) che si somministra per via intramuscolare e il cui numero di inoculazioni varia in base all’età di inizio del ciclo vaccinale.
La vecchia vaccinazione preparata dai polisaccaridi capsulari di 23 tipi di Streptococcus pneumoniae poteva essere eseguita in tutti coloro che avevano più di 2 anni di vita. In particolare, veniva raccomandata agli anziani e a quanti erano ad alto rischio di ammalarsi di infezione pneumococcica (per esempio soggetti immunodepressi o affetti da sindrome nefrosica, asplenia o anemia falciforme).
Il nuovo vaccino coniugato contiene 7 sierotipi del batterio (4, 6B, 9V, 14, 18C, 19F e 23F) ed è destinato ai bambini molto piccoli, poiché il precedente vaccino con 23 sierotipi non era efficace in quella fascia di età.
Lo schema di vaccinazione pediatrica che viene proposto è il seguente:
– bambini da 3 a 6 mesi: vaccino antipneumococcico coniugato (4 dosi: 3 dosi con un intervallo di almeno un mese e con la prima dose somministrata generalmente al terzo mese di vita; una quarta dose è raccomandata durante il secondo anno di vita);
– bambini di 7-11 mesi: vaccino antipneumococcico coniugato (3 dosi: 2 dosi con un intervallo di almeno un mese; la terza dose è raccomandata durante il secondo anno di vita);
– bambini di 12-23 mesi: vaccino antipneumococcico coniugato (2 dosi con un intervallo di almeno due mesi);
– bambini sopra i 2 anni: vaccino antipneumococcico polisaccaridico (1 sola dose ad almeno 8 settimane dall’ultima dose del vaccino coniugato).
Nei 5 anni dalla prima vaccinazione con il vaccino polisaccaridico, sempre nei soggetti per i quali persistono le condizioni di alto rischio di infezione da Pneumococco, viene consigliata una rivaccinazione.
Dallo schema proposto si vede che tanto più il bambino è piccolo, tanto più numerose devono essere le dosi di vaccino a causa dell’immaturità del sistema immunitario neonatale che non è in grado di rispondere con una adeguata produzione anticorpale.
Riguardo all’uso recente e apparentemente sempre più diffuso del nuovo vaccino coniugato eptavalente, va raccomandata la massima prudenza, anche se nella pratica si assiste ad una somministrazione su vasta scala, come spiega un epidemiologo:
“Non è sensato somministrare milioni di dosi con una situazione che vede solo pochissimi bambini all’anno in Italia danneggiati dalla malattia. In sanità pubblica occorre scegliere gli interventi di massa sulla base del beneficio che questi possono portare in termini di salvaguardia di vite umane e di miglioramento della qualità della vita e una vaccinazione di massa contro il Pneumococco non soddisfa questi requisiti. Inoltre, se ci dovessero essere effetti indesiderati rari emergerebbero somministrando il vaccino su larga scala. Non siamo in grado di fare un bilancio approfondito tra rischi e benefici. Il nuovo vaccino contro il Pneumococco è stato studiato su misura per i sierotipi di Pneumococco isolati negli Stati Uniti, mentre in Italia i sierotipi presenti non sono ancora noti. Quindi, c’è la possibilità che il vaccino non sia nemmeno molto efficace per la nostra realtà. Inoltre, negli USA l’incidenza della malattia è maggiore rispetto all’incidenza bassissima che c’è nel nostro Paese”.
Secondo i dati del Ministero della Salute, il vaccino polisaccaridico (che viene usato prevalentemente nei bambini con età maggiore dei 2 anni o comunque negli adulti e anziani) appare efficace nella prevenzione della sepsi pneumococcica con percentuali che vanno dal 30% al 47% (in adulti e in anziani); inoltre, l’efficacia della vaccinazione diminuisce con l’aumento dell’età del paziente e del tempo dalla vaccinazione. Anche la vaccinazione con il vaccino eptavalente coniugato pare abbia una efficacia protettiva verso l’infezione pneumococcica infantile molto scarsa: si pensa che sia del 30%, ma secondo alcuni Autori in bambini sotto i 2 anni di vita pare che sia anche meno del 30%.. Ovviamente queste percentuali di copertura si riferiscono alla effectiveness del vaccino, perché c’è una marcata differenza tra efficacia teorica (cioè laboratoristica, che in inglese viene definita come efficacy) di una vaccinazione e che corrisponde alla valutazione dell’aumento del titolo anticorpale fino al range considerato teoricamente protettivo e l’efficacia reale (in inglese definita come effectiveness) che si riscontra nella pratica clinica e che corrisponde alla misurazione della reale riduzione dei casi di patologia verso cui è stato usato un vaccino. L’efficacia teorica del vaccino eptavalente coniugato che si usa nei bambini sotto i 2 anni di vita, invece, sembra avere una efficacia teorica (efficacy) del 93-97% contro i sierotipi contenuti nel vaccino. …
Il nostro Ministero della Salute raccomanda questa vaccinazione nei soggetti considerati ad alto rischio di avere malattie gravi da Pneumococco, perché affetti da: anemia falciforme, talassemia, asplenia funzionale e anatomica (cioè insufficiente funzionalità o reale mancanza della milza), broncopneumopatie croniche, immunodepressione, cardiopatie croniche, insufficienza renale, diabete mellito, epatopatie croniche, perdita di liquido cerebrospinale.
La malattia “ROTAVIRUS”
Il rotavirus è un virus a RNA ubiquitario … che rappresenta la principale causa di gastroenterite acuta nell’infanzia con oltre 600.000 morti all’anno, concentrati però quasi completamente nei Paesi in via di sviluppo. L’età maggiormente colpita è quella pediatrica sotto i 5 anni, ma l’età più a rischio per presentare una infezione grave va dai 6 ai 24 mesi. Infatti, secondo l’OMS, il rotavirus è la forma virale di gastroenterite più grave che colpisce i bambini sotto i 5 anni nei Paesi più poveri del mondo dove le precarie condizioni igieniche si sommano alla difficoltà di accedere alla terapia di reidratazione e alle altre cure mediche. Nei Paesi occidentali, la gastroenterite da rotavirus non è una malattia letale, ma può dare complicanze anche gravi nelle persone anziane e in quelle immunocompromesse.
Il virus esiste in diverse forme, ma l’infezione è pericolosa solo quando provocata dai rotavirus A (e in misura minore da quelli B e C). L’aver contratto il virus una volta non dà immunità sufficiente, anche se le infezioni che si contraggono negli anni successivi e in età adulta tendono a presentarsi in forma molto più leggera e sono più facilmente gestibili.
Il rotavirus è altamente contagioso, perché bastano pochissimi virus per scatenare l’infezione. La via di infezione classica è fecale-orale, sebbene il rotavirus possa sopravvivere fino ad una settimana fuori dal corpo umano, per cui la diffusione da persona a persona attraverso la contaminazione delle mani è probabilmente la più diffusa negli ambienti comunitari, in particolare negli asili nido. Nelle mense e negli altri luoghi destinati a ristorazione collettiva, il rotavirus può essere trasmesso quando un operatore che ha contratto l’infezione maneggia alimenti che non richiedono la cottura, come per esempio insalata, frutta e altre verdure fresche, senza lavarsi accuratamente le mani.
L’incubazione è di 1-4 giorni (più spesso 2 giorni). Entrato nell’organismo, il virus si fissa alla membrana delle cellule della parete intestinale provocandone l’esfoliazione all’interno del lume (con conseguente diarrea) e causando anche accorciamento dei villi intestinali e infiltrato infiammatorio. Di solito, i sintomi possono durare 4-8 giorni e comprendono diarrea acquosa, vomito, febbre, dolore e disidratazione (che in casi gravi può diventare anche grave), squilibrio elettrolitico, calo ponderale e, in bambini non adeguatamente idratati, addirittura la morte. Comunque, nella maggior parte dei casi la diarrea è contenuta e i malati guariscono senza alcun trattamento particolare. … Studi recenti collegano l’infezione intestinale da rotavirus anche con la celiachia. Sembrerebbe che, in bambini predisposti, l’infezione da rotavirus scateni la malattia celiaca, ma il dato richiede ulteriori verifiche. La diagnosi viene effettuata ricercando antigeni specifici del rotavirus all’interno di campioni fecali prelevati dal paziente. … Il trattamento dell’infezione da rotavirus si basa essenzialmente sulla idratazione e su terapie sintomatiche di supporto. … Dei cinque gruppi (A-E) di rotavirus noti, quelli di gruppo A sono responsabili della grande maggioranza dei casi nell’uomo e sono suddivisi in numerosi varianti sierotipiche e/o genotipiche. I rotavirus si comportano in modo simile ai virus influenzali, andando incontro ad eventi di riassortimento genico (antigenic shift) con il possibile rischio dell’emergenza di ceppi pandemici particolarmente aggressivi e/o modificati antigenicamente (questa, infatti, è una caratteristica comune di tutti i virus a RNA).
Il vaccino 
Dopo i primi esperimenti con un vaccino USA chenel 1998 è stato ritirato dal commercio (dopo soli 7 mesi di vita), perché causava una elevata incidenza di invaginazione intestinale che richiedeva l’intervento chirurgico … Dal 2006 sono disponibili altri due vaccini commercializzati anche in Italia: – il vaccino europeo monovalente costituito da virus umani vivi e attenuati appartenenti al ceppo più comune (G1P8), che viene somministrato in 2 dosi orali a distanza di 4 settimane tra loro; – il vaccino americano pentavalente costituito da un ceppo bovino riassortito in modo da esprimere in superficie le proteine dei 5 sierotipi più frequenti (G1, G2, G3, G4 e P[8]), che viene somministrato in 3 dosi orali a distanza di 4 settimane tra loro. … Entrambi i vaccini sembrerebbero ugualmente efficaci e capaci di svolgere un effetto protettivo che va dal 78% al 95%, con significativa riduzione del 42-60% dei ricoveri per gastroenterite da qualsiasi causa nel primo anno di vita. Questi studi sperimentali, però, sono stati condotti in Paesi ricchi (Stati Uniti ed Europa) o non molto svantaggiati (come l’America latina), ma non si sa ancora nulla della loro efficacia nei Paesi poveri (Africa e Asia), dove la mortalità è più alta, ma dove è anche più difficile che il vaccino funzioni bene, per via della malnutrizione e della presenza di molti altri microrganismi nell’intestino dei lattanti.
Questi due vaccini sembrano anche abbastanza sicuri, secondo i dati pubblicati dalle due Ditte Farmaceutiche che li commercializzano: Merck e GlaxoSmithKline. … Il vaccino monovalente a virus umani vivi e attenuati, somministrato in due dosi orali, ha l’obiettivo di proteggere il bambino dalle forme moderate-gravi della patologia, quelle più difficili da trattare. È importante che la vaccinazione venga effettuata nelle prime settimane di vita (a partire dalla VI settimana), affinché la protezione dall’infezione sia il più precoce possibile (inizia a proteggere a partire dalla XII settimana). I neonati nel primo anno di vita sono, infatti, i più vulnerabili alla gastroenterite grave da rotavirus. Il vaccino pentavalente viene invece somministrato in tre dosi orali a intervalli di almeno 4 settimane. Il bambino riceve la prima dose tra le 6 e le 12 settimane di vita. È opportuno che l’ultima dose sia somministrata prima delle 20-22 settimane di vita; in ogni caso, tutte e tre le dosi devono essere somministrate entro i primi 6 mesi di vita. Il vaccino antirotavirus non deve essere somministrato a bambini con una storia di invaginazione intestinale o con disturbi intestinali che potrebbero predisporli a questa complicanza, o anche a bambini con un sistema immunitario debole.
HPV e SINDROME INFLUENZALE , info e link utili
VACCINO HPV PAPILLOMA VIRUS
QUI,NEL LINK POSTATO,POTRETE ACCEDERE ALLE INNUMEREVOLI FONTI E AD ALTRI LINK E FONTI PER APPROFONDIRE ANCOR DI PIù L’ARGOMENTO….BUONA LETTURA!
AGGIORNAMENTI ALLEGATI 2015
Una malattia infettiva non è mai provocata esclusivamente da un agente esterno, da un virus o da un batterio.
E’ fondamentale l’interazione con lo stato di salute della persona che ne entra in contatto. In alcuni periodi dell’anno, il meningococco, per esempio, è ospite abituale del naso fino al 40% dei bambini. Lo streptococco può provocare in alcune persone una tonsillite, in pochi bambini può causare una malattia reumatica, ma altre volte non causa alcuna patologia. L’articolo della dottoressa Emma Pistelli propone una riflessione su questi temi, analizzando la poliomielite e le infezioni virali che possono causare quadri clinici ad essa sovrapponibili, ed offre alcune soluzioni che vanno oltre le vaccinazioni.
- http://www.assis.it/vaccini-e-nuove-malattie/
L’American Academy of Pediatrics (AAP) non raccomanda la vaccinazione di routine dei bambini tra i 2 mesi e i 10 anni di età a meno che non ci siano dei rischi di malattia meningococcica. Aggiornamento delle Linee Guida Internazionali Linee guida sul vaccino anti-meningococco e alcune riflessioni sulla meningite da meningococco C Sono state aggiornate a cura..
Morbillo,610 casi confermati e segnalati dal CDC
SEZIONI DEDICATE ALL’APPROFONDIMENTO